Příběh ze života o tom, kvůli čemu vznikly tyto stránky. O tom, jak povědomí o prevenci může ovlivnit život. Děkuji statečné mamince, že se sama snaží pomáhat a sdílením své zkušenosti upozorňuje na problematiku toxoplasmózy v těhotenství.
COVID-19 a těhotenství
Vzhledem k prvním záchytům COVID-19 infekcí v ČR se začaly množit dotazy, jakým způsobem může toto onemocnění ovlivnit těhotenství.

Nejprve bychom chtěli všechny uklidnit, aby nepropadali panice. Z doposud známých informací se zdá, že onemocnění má až v 80% mírný průběh, a toto zatím platí i pro těhotné. Počty nakažených budou v ČR samozřejmě růst, ale to je očekávaný vývoj, nikoliv selhání epidemiologických opatření.
Jsme na tuto situaci připraveni, nemusíte mít strach, zatím vše běží dle předpokladů. Samozřejmě musíme být ostražití, ale zavedené epidemiologické principy jsou funkční a není potřeba je zpochybňovat.
Nevěřte neoficiálním informacím, nenechte se strašit poplašnými zprávami od laiků ze sociálních sítí. Dodržujte doporučená preventivní opatření a hlavně – zapojte více racionality, než emocí.
A nyní konkrétněji:
Informací samozřejmě ještě není dostatek a situace se může změnit, ale zatím to vypadá spíše optimisticky.
Dle studie uveřejněné v časopisu Lancet 12.2.2020 na první skupině těhotných se přenos COVID-19 na plod nepotvrdil. Virus se neprokázal ani v plodové vodě, ani v mateřském mléce. Průběh onemocnění pak byl u těhotných obdobný, jako u netěhotných.
Průběh onemocnění byl u většiny těhotných mírný (teplota, kašel, bolest v krku, bolest svalů, únava). U žádné z žen se neobjevila těžší pneumonie (zápal plic), žádná žena nezemřela. Porody probíhaly operačně (Císařský řez), novorozenci byli důkladně vyšetřeni, odebíraly se i vzorky plodové vody, případně pupečníkové krve, vyšetřovalo se mateřské mléko – všechny vzorky byly negativní. Studie je volně k dispozici zde.
Nepřímé účinky probíhající nákazy (např. vysokých horeček) a jejich možný nežádoucí vliv na vývoj těhotenství samozřejmě vyloučit nelze, ale toto platí pro jakékoliv jiné infekční onemocnění.
Zachovejte tedy rozvahu a klid. Právě toto je nyní pro Vás a Vaše děťátko nejdůležitější. Situace se pochopitelně vyvíjí, ale nebojte – my ji sledujeme a snažíme se reagovat, jak jen to jde. A budeme vás samozřejmě informovat.
Aktualizace z 9.4.2020
Do současné doby bylo publikováno 55 případů onemocnění těhotných žen COVID 19. Dle těchto prací se klinické příznaky ani závažnost onemocnění nelišily od průběhu nemoci u negravidních žen. V jednom případě došlo k potratu. Doposud nebylo popsáno, že by virus způsoboval vrozené vývojové vady, nebyl ani prokázán přenos z matky na plod. Také se zdá, že nehrozí žádné riziko přenosu infekce kojením.
Nicméně pro těhotnou ženu platí stejná doporučení, jako pro ostatní populaci v současné době:
- Důsledná hygiena rukou
- Nošení roušky mimo vlastní domácnost (nicméně procházky ve volné přírodě jsou možné i bez roušky, při dodržení dostatečného odstupu od jiných osob)
- Při vzestupu teploty nebo projevech onemocnění dýchacích cest je nutno provést v nejbližším zdravotnickém zařízení test (PCR-stěr z nosohltanu, nikoliv rychlotest!)
- V případě pozitivního testu nepropadejte panice, ale neprodleně o tom informujte svého gynekologa a pracoviště, kde je plánovaný porod.
Centrum pro vrozené nákazy a infekce v graviditě Nemocnice Na Bulovce zahajuje provoz
Od ledna 2020 zahajuje svoji činnost Centrum pro kongenitální/perinatální nákazy a infekce v graviditě, jehož zakladatelkami jsou MUDr. Markéta Geleneky a MUDr. Dita Smíšková, Ph.D. – specialistky tohoto webu .
Jedná se o jediné pracoviště svého druhu v ČR. Ve spolupráci Infekční kliniky NNB, Neonatologického oddělení NNB a mnoha dalších návazných pracovišť bude poskytovat dispenzární, diagnostickou i terapeutickou činnost pro děti s vrozenými nákazami pro Prahu a Středočeský kraj, konziliární činnost v oblasti vrozených nákaz a infekcí v těhotenství pak pro celou ČR.
Držte nám palce!
Spalničky v těhotenství
V současné době jsme svědky největší epidemie spalniček v ČR za poslední desítky let.
Základní informace ve zkratce:
Původce:
Virus patřící do čeledi paramyxovirů
Epidemiologie:
Zdrojem může být jen člověk, který:
- onemocnění neprodělal
- není očkován
- očkován byl v dětství jednou (případně i dvěma) dávkami vakcíny a v dospělosti již nemá dostatek protilátek (tito nakažení jsou ale dle soudobých poznatků pravděpodobně daleko méně nakažliví pro své okolí, než neočkovaní jedinci)
Inkubační doba:
7-21 dní, v reálu většinou 10 dní do katarálního a 14 dní do exantémového stádia
Infekčnost pro okolí:
Od prvních příznaků katarálního stádia do 6-7 dnů od vzniku vyrážky
Projevy:
Katarální stádium: zvýšená teplota, rýma, kašle, zánět spojivek – cca 4 dny
Exantémové stádium: horečka, vyrážka od hlavy na trup a končetiny, trvá cca 5 dní
U jedinců v minulosti očkovaných může být průběh odlišný, většinou mírnější.
Komplikace:
Přímo spalničkové: těžký zánět plic, zánět mozku, laryngitida aj., jako pozdní a vždy smrtelná komplikace pak SSPE (subakutní sklerozující panencefalitida)- po letech od nákazy
Bakteriální (spalničky významně snižují buněčnou imunitu!): zápal plic, bakteriální zánět mozkových blan, zánět středního ucha, dutin nosních a další
Obecné: febrilní křeče, dehydratace a další
Prevence:
Očkování hlavně malých dětí (zamezuje šíření infekce a koloběhu viru v populaci). Přeočkování dospělých v riziku nákazy, kteří onemocnění neprodělali, nebo nemají po dřívější vakcinaci již protilátky. V zahraničí v indikovaných případech postexpoziční profylaxe specifickým imunoglobulinem do 3 dnů od kontaktu.
Diagnostika:
Odběr protilátek (sérologie), výtěr nasofaryngeální na PCR
Terapie:
Kauzální (protispalničková) neexistuje. U bakteriálních komplikací antibiotika. Pacienty nutno izolovat od vnímavých jedinců, a to dle zákona za hospitalizace do skončení infekčnosti.
Spalničky u těhotných – rizika:
Spalničky v těhotenství primárně ohrožují více ženu, než plod. Mohou způsobit zejména těžký zánět plic s dechovou tísní, případně pak klasické bakteriální komplikace, tak jak jsou vypsány výše. Spalničky u plodu nezpůsobují vrozené vývojové vady. Dávají se ale do souvislosti s možným předčasným porodem, růstovou retardací a případně i potratem, a to zejména při rozvoji komplikovaného průběhu, přítomnosti vysokých horeček a infekci získané v třetím trimestru. Může dojít i k nákaze během porodu, tyto děti se pak sledují pro riziko rozvoje SSPE (viz výše, odstavec komplikace). Většina současných těhotných žen v ČR by ale již měla pocházet z ročníků, které byly naočkovány dvěma dávkami vakcíny a je tedy vysoký předpoklad, že budou chráněny. Ověřit to lze odběrem protilátek.
K základní orientaci přikládám vývoj vakcinačních schémat v ČR (prof. Pazdiora 2016, SZÚ Praha):
- zahájení 1969: jedna dávka vakcíny (postupně v 10.-14. měsíci věku)
- přidání druhé dávky: 1975-1978 očkování žáků 1.tříd ZŠ, 1979-1981 všichni žáci 8.tříd
- od r. 1982 dvojdávkové schéma v prvních 2-2,5 letech života
- od r. 2017 posun druhé dávky na 5.-6. rok věku
FAQ:
Je bezpečné očkovat své dítě, když jsem těhotná?
Ano, je to bezpečné. Přenos viru od dítěte na matku v návaznosti na provedené očkování nebyl prokázán, a to ani v případě rozvoje fyziologické postvakcinační reakce.
Mohu se očkovat v těhotenství?
Očkovat se v těhotenství není možné. Lze se naočkovat před ním, s odstupem 1-3 měsíců před početím.
Plánuji těhotenství, mám se přeočkovat?
Pokud jste ročník 1982 a mladší, jste očkována 2 dávkami a měla byste být chráněna. K ověření doporučujeme odběr protilátek. Pokud jste starší, je pravděpodobnost ochrany nižší a odběr protilátek, případně rovnou přeočkování před otěhotněním, je vhodné.
Jaké mohou nastat komplikace po očkování?
Vážné komplikace jsou velmi vzácné, například postvakcinační zánět mozku vídáme u 1 dítěte z 1 milionu očkovaných. V porovnání s možnými následky a komplikacemi samotných spalniček se jedná o několik řádů nižší pravděpodobnost rizika (například komplikace vídáme až u 1/3 všech, co spalničky prodělávají, úmrtí pak u cca 1 z 1000 nakažených). Z nezávažných reakcí může po očkování nastat např. zvýšená teplota, mírná mrzutost, kožní reakce v místě aplikace a asi u jedné třetiny očkovaných dětí se mezi 8.-12. dnem po očkování objeví fyziologická očekávaná postvakcinační reakce (projevy lehkého zánětu horních cest dýchacích, teplota, zánět spojivek, mírná vyrážka). Je to vlastně obrazem toho, že tělo na vakcínu reaguje. Tento stav odezní a nemá žádné následky.
Proč onemocní i očkovaní lidé? Znamená to, že očkování nefunguje?
Lidé očkovaní v dětství se mohou nakazit, protože imunita již zkrátka vyvanula. Žádné očkování nikdy nebylo koncipováno k ochraně všech do konce života. Primárně se vždy chránili ti nejzranitelnější, tedy malé děti a účinnost většiny vakcín je tedy cca kolem 10-15 let. Dospělí pak byli chráněni tím, že se onemocnění nešířilo z dětských kolektivů a nemohli se tedy jen tak nakazit, přestože již sami chráněni nebyli. Stejně tak byli v bezpečí i ti, kteří očkováni ze zdravotních důvodů prostě být nemohou, a které spalničky ohrožují nejvíce. Tomuto se říká kolektivní imunita. Vše fungovalo až do doby, kdy začala v jednotlivých státech klesat proočkovanost v dětských kolektivech a vir mohl více cirkulovat. Dnes je proočkovanost tak nízká, že ohrožena je prakticky většina populace kromě dvojdávkově očkovaných dětí a lidí, co spalničky prodělali. Bohužel, to vše díky rodičům, kteří své děti nechtějí nechat očkovat, a to z různých, většinou naprosto iracionálních důvodů.
Infekce v těhotenství
S infekčními nemocemi se všichni setkáváme v průběhu celého života a naprostou většinu z nich se nám daří zdárně překonat. U těhotných žen však některé jinak banální infekce mohou znamenat závažný problém, protože mohou narušit zdárný průběh těhotenství a v krajním případě způsobit postižení ještě nenarozeného dítěte. Označují se zkratkou TORCH a patří sem zejména toxoplasmóza, cytomegalovirus, herpes virus, neštovice, zarděnky a některé další. V roce 2016 se do tohoto výčtu zařadil i virus Zika. Testování těchto infekcí v ČR není zařazeno do rutinního prenatálního screeningu, přestože se týkají tisícovek těhotných.
Ještě před otěhotněním
Každá žena by již před otěhotněním nebo na začátku gravidity měla mít dostatek informací o riziku nákazy. Měla by vědět, které infekce pro ni nejsou nebezpečné, protože je chráněna protilátkami po očkování nebo infekci prodělala již dříve, a ke kterým je naopak stále vnímavá. Čím dříve se případný problém odhalí, tím lépe se řeší.
Proč se tedy infekce ohrožující plod (TORCH) v těhotenství nevyšetřují?
Povinně se vyšetřuje jen HIV, lues a žloutenka typu B. Proč ne ostatní, když mohou ohrozit tisíce těhotenství ročně?
Z vícero důvodů. Takový povinný plošný screening by byl velmi finančně náročný, dalším problémem pak je jeho obtížné hodnocení, mnohdy nejasná prognóza v případě záchytu akutní infekce a komplexní výtěžnost, která není z hlediska celé ČR považována za dostatečnou.
Proto se o této problematice v ambulancích gynekologů často spíše mlčí. Místo prevence se řeší až nastalé problémy a pacientky jsou k nám odesílány, abychom rychle našli řešení. Ale to už bývá pozdě a možnosti diagnostické i léčebné jsou v takovém případě velmi omezeny, což vede k významnému stresu těhotných.
Co s tím?
Hlavní úskalí plošného screeningu můžeme odstranit právě díky našemu projektu. Náš screening probíhá individuálně a plně pod naší kontrolou. Selektujeme odběry, sami vyhodnocujeme jejich výsledky (což vyžaduje opravdu velkou klinickou zkušenost), doporučujeme další postup a zejména – v případě záchytu problému jej IHNED řešíme. Právě tato návaznost na velké klinické pracoviště je stěžejní. Máme možnost komplexní diagnostiky i léčby, která není v mnohých zdravotnických centrech běžně k dispozici.
Co jsou vrozené infekce?
Přestože většina infekčních onemocnění nemá na těhotenství vliv, některé z nich mohou velmi významně zasáhnout do vývoje plodu, případně infikovat novorozence během porodu. Rozdělujeme je na nákazy vrozené (kongenitální) a infekce v době porodu (perinatální). Existují i nákazy postnatální, kdy se novorozenec nakazí až po porodu. Obecně lze říci, že infekce v těhotenství škodí buď přímo (dokážou projít přes placentu k plodu a vyvolat u něj nákazu), nebo nepřímo (například při teplotě přes 40 °C může dojít k porušení průtoku krve placentou, což negativně ovlivňuje vývoj plodu).
Projevy vrozených nákaz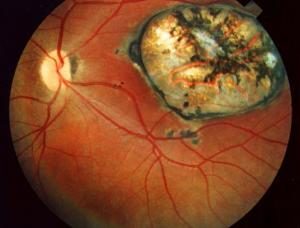
Projevy vrozených nákaz mohou být různé. Spíše než druh mikroorganismu, který je způsobil, je podstatná doba, kdy se žena nakazila. V prvním trimestru mohou vznikat významné vrozené vady a hrozí i spontánní potrat, neboť se vyvíjejí všechny orgánové soustavy a jakýkoli zásah do tohoto procesu může mít fatální následky. Na druhou stranu je riziko nákazy v tomto období velmi nízké. Ve druhém trimestru se s vrozenými vadami nesetkáváme, zato se objevují záněty mozku, smyslů, plic, zažívacího traktu, srdce, ledvin, kůže atd. Ve třetím trimestru bývají následky nákazy nejmírnější, ovšem některé infekce, jako například neštovice nebo chřipka, mívají těžší průběh. Přenos infekce z matky na plod je v tomto období nejjednodušší.
Nákaza během porodu
Plod může být také nakažen mikroorganismy při průchodu porodními cestami, po narození pak u něj propukne novorozenecká infekce projevující se buď jako sepse (otrava krve), nebo jako postižení konkrétního orgánu, nejčastěji jako zánět mozku, plic, očí apod.
A jaká je realita?
vrozená varicela:
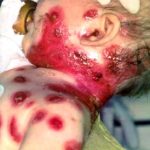
vrozená toxoplasmóza:
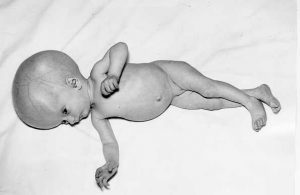
vrozená CMV infekce:

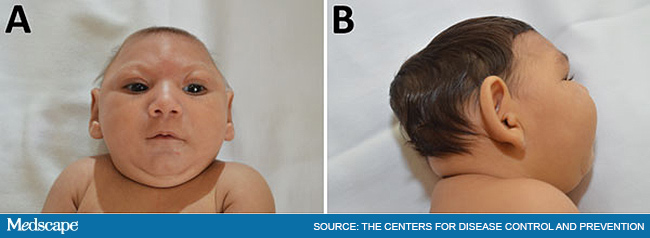
vrozená zika infekce:
Očkování v těhotenství
Toto téma patří mezi nastávajícími maminkami mezi často diskutované. Problémem dnešní doby je pak zejména významné šíření desinformací o očkování jako takovém, které je intenzivně rozšiřováno na sociálních sítích vesměs těmi, kteří v dané problematice nemají a ani nemohou mít potřebné vědomosti a zkušenosti. Tím je vzbuzován strach, vedoucí pak mnohdy k odmítnutí očkování ze zcela neracionálních důvodů.
Toto může nabývat na významu zejména v dnešní době, kdy se i díky těmto „internetovým odborníkům“ začínají šířit dříve téměř potlačená infekční onemocnění, jako například spalničky či černý kašel.

Těhotenství je stavem v mnoha ohledech zvláštním. Imunitní systém se musí vyrovnávat s přítomností rostoucího jedince, který je pro organismus částečně cizorodý. Imunita nesmí tento plod ohrozit, naopak jej musí komplexně ochránit před jinými cizorodými „nepřáteli“. Dochází tedy k částečným úpravám ve fungování, aniž by imunita byla jakkoliv oslabena systémově. U zdravých těhotných žen se nesetkáváme s častější nemocností či větší náchylností k infekčním onemocněním, ale průběhy infekcí mohou být v těhotenství odlišné a specifické. Na významu nabývají infekce močových cest, záněty gynekologické, pohlavně přenosná onemocnění i některé nemoci , o nichž víme, že právě v těhotenství mohou probíhat s významnějšími komplikacemi, jako například listerióza či chřipka. Některé z infekcí pak mohou ohrozit přímo i vyvíjející se plod a proti mnohým z nich nás může ochránit právě očkování.
Není to ale tak jednoduché, a proto právě zde platí přísnější pravidla. Doporučení pak přicházejí opravdu jen na základě výsledků statisticky významných dat, a to i v situaci, kdy u těhotných jsou možnosti klinických studií významně omezeny. I z tohoto důvodu je většina doporučení na úrovni „lze provést jen v případě, kdy benefit převyšuje risk“ a doplňuje se informacemi typu „o daném postupu neexistuje dostatek dat“ – nebo-li z etických důvodů nebyly dělány klinické studie, které by bezpečnost prokázaly, přestože ji předpokládáme. I tak ale lze v této oblasti podat jasná doporučení.
Očkování tedy funguje jen tak dobře, jak správně ho umíme využívat. V těhotenství nám může významně pomoci, pokud bude podáno ve správnou dobu a ke správnému účelu. V této souvislosti pak zmíníme ta očkování, z kterých může těhotná žena (či ještě lépe ta, která těhotenství plánuje) profitovat. Posouzení by ale vždy mělo být individuální a níže uvedená doporučení platí obecně pro zdravé ženy s fyziologickým těhotenstvím:
Očkování na černý kašel
Toto očkování má za účel ochranu novorozence do té doby, než může být sám naočkován. Výskyt černého kašle je v posledních letech zvýšený, a proto patří toto očkování mezi doporučená právě v těhotenství. Lze je spojit s přeočkováním proti tetanu a záškrtu. Možností kdy očkovat je více – před otěhotněním, přímo v těhotenství či těsně po porodu. Od r. 2015 je i v ČR doporučováno přeočkování mezi 28.-36.tt, které vykazuje nejvyšší efektivitu a ochranu narozeného dítěte. Vedlejší účinky na těhotenství nebyly prokázány, klinické studie byly dělány na rozsáhlých souborech pacientek a toto očkování již mnoho let praktikují v zahraničí. Další možností je očkování nejméně 1 měsíc před otěhotněním, nebo naopak těsně po porodu.
Očkování na neštovice PŘED otěhotněním
Doporučeno u žen, které neprodělaly neštovice a plánují otěhotnět. Neštovice mohou zkomplikovat průběh těhotenství a na konci těhotenství dokonce i ohrozit život právě narozeného miminka. Očkování by mělo proběhnout minimálně 1 měsíc před otěhotněním. V těhotenství je již očkování kontraindikováno.
Očkování na chřipku
Chřipka prodělaná v těhotenství je spojena s rizikem komplikovaného průběhu u těhotné ženy, pokud k nákaze dojde v průběhu třetího trimestru. Navíc každé onemocnění s vysokými horečkami je určitým rizikem pro plod. Z tohoto důvodu se doporučuje sezonní očkování, podává se preferenčně v druhém a třetím trimestru.
Očkování na tetanus
Přeočkování na tetanus je možno provést kdykoliv během těhotenství. Doporučujeme zvážit možnost kombinovaného očkování společně proti černému kašli a záškrtu mezi 28.-36.tt.
Očkování proti žloutenkám A, B
Možné následky onemocnění zejména žloutenkou B jsou indikací k očkování žen, u kterých vzniklo riziko nákazy touto infekcí. Preferenčně se očkuje opět v druhém a třetím trimestru. Očkování proti žloutence A se řídí aktuální epidemiologickou situací a lze ho provést i v těhotenství.
Naopak mezi očkování, která by přímo v těhotenství neměla být prováděna patří: očkování proti spalničkám, zarděnkám a příušnicím, očkování proti neštovicím, očkování proti tuberkulóze – tedy obecně očkování živými vakcínami, obsahujícími přímo oslabené viry či bakterie. Tato očkování lze provést před otěhotněním (většinou s několikaměsíčním odstupem).
Očkování ostatními neživými – inaktivovanými- vakcínami (tedy těmi, které obsahují jen určité malé částečky z virů či bakterií, tzv. antigeny v upravené podobě), pak indikujeme jen v případě, že je opravdu důležité až nezbytné a vždy důsledně posuzujeme. Sem patří například vakcíny proti klíšťové meningoencefalitidě, meningokokům či očkování u cestovatelů (břišní tyfus, japonská encefalitida, cholera, žlutá zimnice a podobně).
Toxoplasmóza
Toxoplazmózu způsobuje parazitární prvok Toxoplasma gondii. K nákaze dochází nejčastěji požitím nedostatečně tepelně upraveného masa (hovězího, vepřového aj.). Rizikem je i neomytá zelenina, kontaminovaná kočičími fekáliemi. Nákaza obvykle nemá žádné příznaky, žena tedy vůbec netuší, že je nemocná. Pokud se toxoplazmóza projeví, pak nejčastěji únavou, zvýšenou teplotou, často i zvětšenými uzlinami. Ostatní projevy (zánět sítnice, jater, svalů apod.) nebývají časté. Infekce může těhotenství ohrozit jen v případě, že se žena nakazí až po otěhotnění, případně několik málo měsíců před ním.
Následky nákazy toxoplasmózou
Pravděpodobnost nákazy plodu – a možné následky – závisí na stadiu těhotenství, ve kterém byla žena infikována. Zatímco v prvním trimestru hrozí potrat či vznik vrozených vad, ve druhém trimestru jsou následky obtížně předvídatelné a ve třetím nebývají významné. Je-li infekce zachycena včas, může lékař preventivně předepsat antibiotika chránící plod před nákazou. Vrozená toxoplazmóza se v ČR objevuje u zhruba 0,23 % plodů, což představuje řádově stovky dětí ročně. Ihned po narození se nemoc projeví jen u 10 až 15 % nakažených.
Toxoplasmóza může mít pozdní příznaky
Velkou hrozbou je však možnost, že se první příznaky infekce objeví až po letech, nejčastěji kolem 3. až 5. roku věku dítěte, třeba jako zánět sítnice nebo hluchota. Často navíc způsobí určitý stupeň psychomotorického deficitu, který v tu chvíli již nelze nijak léčebně ovlivnit a je trvalým následkem infekce prodělané v těhotenství. U cytomegalovirové infekce je těchto „pozdních forem“ asi jen 20 %, ale u toxoplazmózy až 80 procent. Tento počet lze snížit jen účinnou prevencí a včasným záchytem a léčbou infekce již v těhotenství, případně co nejdříve po narození dítěte. 1,2,3
Zdroj:
1 Kodym P, Geleneky M. Prevence, diagnostika a léčba toxoplasmózy v graviditě. Actual Gyn 2012;4:31‒38.
2 Montoya JG, Remington JS. Management of Toxoplasma gondii infection during pregnancy. Clin Infect Dis 2008;47(4):554‒566.
3 Palička P, Slabá H, Zitek K. Active control of congenital toxoplasmosis in the population. Centr Eur J Public Health 1998;6(4):265‒268.
Cytomegalovirus (CMV)
Cytomegalovirus (CMV) patří mezi takzvané herpetické viry. Je nejčastější příčinou vrozených infekcí v ČR, postihuje 0,2 až 2 % všech novorozenců, ovšem projeví se jen u asi 10 až 15 % z nich.1,2 Nakazit se lze kapénkovým přenosem od akutně infikovaného jedince. Nejvíce rizikové sou malé děti, zejména v kolektivních zařízeních. Průběh infekce se liší podle věku – zatímco v dětství je často bez příznaků nebo se projevuje jako infekční mononukleóza, v dospělosti převažují spíš horečnaté stavy spojené s postižením zejména jater.

Cytomegalovirus v těhotenství a po porodu
Těhotenství může být ohroženo v závislosti na době, kdy se žena nakazila, přičemž příznaky vrozené cytomegalovirové infekce se významně neliší od projevů vrozené toxoplazmózy. Na rozdíl od ní se však dítě může nakazit během porodu či krátce po něm, kdy hrozí rozvinutí novorozenecké sepse. K nákaze novorozence může dojít i mateřským mlékem, v tomto případě však virus ohrožuje pouze těžce nedonošené novorozence. Pokud se žena nakazí poprvé až v těhotenství, vzniká riziko přenosu infekce na plod v cca 50 %. V těhotenství může dojít také k znovuvzplanutí infekce prodělané v dávné minulosti (tzv. reaktivace), u té je ale riziko nákazy plodu minimální (kolem 0,5 %). Léky proti cytomegaloviru nelze v těhotenství použít, a tak se k léčbě přistupuje jen v některých případech po porodu. Velmi obtížné už je samotné rozpoznání akutní nákazy v těhotenství. Proto je podstatné, když lékař ví, zda k ní došlo ještě před otěhotněním.
Zdroj:
1 Bartošová D. Kongenitální cytomegalovirová infekce: diagnostika a terapie. Pediatr pro Praxi 2011;12(1):16–17.
2 Nigro G. Materna-fetal cytomegalovirus infection: from diagnosis to therapy. J Matern Fetal Neonatal Med 2009;22(2):169–174.
Herpes simplex virus 1,2
Infekce herpes simplex viry 1 nebo 2 (HSV 1,2) patří mezi běžná infekční onemocnění, kterými se ve svém životě – nejčastěji v dětství – nakazí většina z nás. Podobně jako virus neštovic či cytomegalovirus mají schopnost doživotně zůstávat v organismu a za vhodných podmínek znovu vzplanout. Pro těhotné ženy je nejrizikovější herpes genitalis – genitální opar projevující se typickým výsevem puchýřků v oblasti genitálu a jeho okolí. V mnohých případech ale nemusí mít žádné příznaky.
Přenos infekce na plod
K přenosu infekce na plod či novorozence dochází nejčastěji během porodu, nelze vyloučit ale ani přenos krví v případě, že se žena poprvé nakazí až v těhotenství. Určité riziko představuje i poporodní období, kdy zdrojem infekce může být akutní opar u matky, otce či ošetřujícího personálu.
Výskyt novorozenecké infekce herpes simplex viry
Výskyt novorozenecké infekce herpes simplex viry se značně liší podle zeměpisných oblastí: v USA se v průměru vyskytuje 1 případ na 3 200 živých novorozenců, zatímco v Dánsku je to 1 případ na přibližně 22 000 novorozenců. Máme ovšem k dispozici efektivní ochranná a preventivní opatření.1,2,3,4
Zdroj:
1 Holub M. Infekce vyvolané virem Herpes simplex v graviditě a u novorozenců. Neonatologické listy 2007;13(2):3‒6.
2 Mahnert N, Roberts SW, Laibl VR, et al. The incidence of neonatal herpes infection. Am J Obstet Gynecol 2007;196(5):55–56.
3 Sauerbrei A, Wutzler P. Herpes simplex and varicella-zoster virus infections during pregnancy: current concepts of prevention, diagnosis and therapy. Part 1: herpes simplex virus infections. Med Microbiol Immunol 2007;196(2):89‒94.
4 Chu K, Jiamton S, Pepin J, et al. Association between HSV-2 and HIV-1 viral load in semen, cervico-vaginal secretions and genital ulcers of Thai men and women. Int J STD AIDS 2006;17(10):681‒686.